Este artigo visa proporcionar clareza sobre uma das principais causas de sangramento na segunda metade da gestação: a placenta prévia.
Sumário
Os sangramentos durante a gestação são fonte de grande preocupação e insegurança para as gestantes e seus acompanhantes. Ter conhecimento diferenciado e conduzir com segurança são essenciais para garantir a saúde tanto da mãe quanto do feto.
Definição de Placenta Prévia
A placenta prévia é caracterizada pela implantação de qualquer polo placentário no segmento inferior do útero após as 28 semanas. Essa definição é crucial, uma vez que antes desse período, a placenta pode migrar em busca de regiões mais oxigenadas.
Fatores de risco da placenta prévia
Os fatores que mais predispõe a ocorrência da placenta prévia são fatores que alteram a arquitetura endometrial ou que favoreçam a uma alteração na vascularização da decídua como: cicatriz uterina, antecedente de curetagem uterina, tabagismo, multiparidade, idade materna avançada, antecedente de placenta prévia e gestação gemelar.
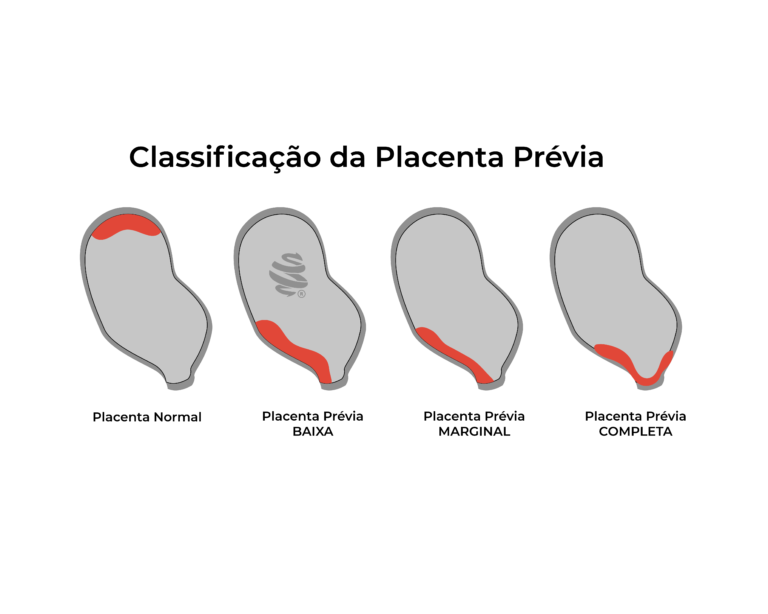
Classificação
A classificação da placenta prévia baseia-se no nível de implantação em relação ao colo do útero:
- Placenta prévia total ou completa: placenta cobre totalmente o orifício interno do colo (OCI);
- Placenta prévia parcial ou incompleta: obstrui parcialmente o OCI;
- Placenta prévia marginal: a placenta atinge a borda do OCI, sem ultrapasá-lo;
- Placenta de implantação baixa: Localizada a menos de 2 cm da margem do orifício interno do colo;
Observe o desenho ilustrativo abaixo
Manifestação Clínica da Placenta Prévia:
O quadro clínico é determinante para diferenciar a placenta prévia de outros possíveis diagnósticos de sangramentos na segunda metade da gestação.
👌 ANOTA ESSA DICA E NÃO ERRE MAIS. O quadro clínico da placenta PRÉVIA é:
Progressivo -gravidade progressiva
Repetitivo – o sangramento retorna sem fator causal
Espontâneo – o sangramento inicia e interrompe de maneira espontânea
Vermelho vivo/rutilante – característica do sangramento
Indolor – ausência de cólicas
Ausência de SFA e de hipertonia uterina – o bem-estar fetal está preservado.
Manejo da placenta prévia
Uma vez colhido a história da paciente é importante lembrar que o TOQUE VAGINAL NÃO deve ser realizado pelo risco de aumentar o sangramento e piorar o prognóstico, por isso você deve passar o espéculo para avaliar o colo e a possibilidade de placenta prévia.
Lembre-se que a USG transvaginal é a melhor forma de diagnóstico e pode ser solicitada para fazer os demais diagnósticos diferenciais como vasa prévia.
Em casos de sangramento ativo deve-se solicitar hemograma, coagulograma e tipagem sanguínea AB0 e RH.
Diagnóstico Diferencial:
O descolamento prematuro de placenta (DPP) é o principal diagnóstico diferencial a ser considerado diante de um quadro de sangramento na segunda metade da gestação.
Perceba a diferença de um quadro para outro na tabela abaixo:
| PP | DPP | |
|---|---|---|
| Sangramento | Vivo, espontâneo e recorrente | Pode estar ausente (oculto), ser discreto ou moderado, pode estar escurecido |
| Dor | Ausente | Geralmente presente, abdominal ou lombar |
| Tônus uterino | Normal | Aumentado |
| Vitalidade fetal | Preservada | Alterada e grave, risco de mortalidade fetal |
| Metrossístole | Aumenta a hemorragia | Diminui a hemorragia |
| Ultrassom | Localização anômala placentária | Pode não identificar, mas pode apresentar a visualização de coleção retroplacentária |
Conduta
A conduta vai depender do quadro clínico atual e idade gestacional, portanto há duas opções:
- Conservadora: A conduta será expectante nos casos de pacientes assintomáticas, estáveis clinica e hemodinamicamente e em que a idade gestacional é inferior a 37 semanas.
- Orientações: Informar sinais de alarme, evitar relações sexuais, monitoramento fetal, considerar corticoterapia para maturação pulmonar e resolução de gestação cm 37 semanas
- Ativa: Em casos de sangramento ativo, risco de comprometimento do bem estar fetal e/ou idade gestacional ≥ 37 semanas deve-se indicar a resolução da gestação.
A via de parto inclui a altura e encaixamento da apresentação, e o resultado da USG vai auxiliar a conduta:
- PP total: Via de escolha é cesariana
- PP parcial: Cesariana.
- Exceção: Multíparas com parto próximo ao fim, com sangramento discreto, sem obstáculo mecânico para o parto vaginal.
- PP marginal ou baixa: pode ser vaginal, se atentando para a intensidade da hemorragia e estabilidade hemodinâmica da mãe, também se o feto está morto ou há malformações fetais incompatíveis com a vida extrauterina, pode fazer o parto vaginal.
- Borda da placenta < 2cm do OCI e com borda espessa (>1cm): aumenta o risco de necessitar de cesariana por ser um obstáculo mecânico.
Diferenciar a placenta prévia de outras causas de sangramento é crucial para um manejo adequado. Conhecer a classificação, compreender os fatores de risco e adotar uma conduta personalizada são passos fundamentais para garantir a segurança materna e fetal.
Fique informado e atento aos sinais que fazem toda a diferença no desfecho da gestação.
O método que te aprova
Se você quer garantir a sua aprovação nas provas de residência, então conheça o grupo MedCof e a metodologia que já aprovou mais de 10 mil residentes pelo país. Confira abaixo o episódio do nosso podcast papo de aprovado em que nossos coordenadores conversam com quem pode comprovar na prática a recompensa de confiar em nosso método:
https://www.youtube.com/watch?v=MxUAzMM8mso